Quando Beatriz Lima Oliveira decidiu fazer um plano de saúde para o filho Heitor, uma criança diagnosticada com hiperatividade e autismo aos três anos de idade, ela achava que seu maior problema seria pagar o boleto todos os meses – uma tarefa difícil para quem é mãe solo e ganha pouco mais de um salário mínimo.
Beatriz tem cumprido essa obrigação financeira rigorosamente. O mesmo não se pode dizer do plano de saúde que ela contratou, a Unimed Teresina.
No episódio que estreia a parceria entre o Intercept Brasil e o podcast Rádio Escafandro, investigamos os abusos no sistema de saúde suplementar – e descobrimos que casos como o de Heitor, uma das crianças vistas como um prejuízo pelas operadoras de planos de saúde, são mais comuns do que nunca.
Planos de saúde estão descartando clientes autistas e outros portadores de doenças crônicas com recorrência: só de janeiro a maio deste ano, a Agência Nacional de Saúde, a ANS, recebeu mais de 9.500 denúncias de negativas de cobertura ou cancelamento de convênios de forma unilateral.
Cancelamentos de contratos de autistas são uma das reclamações mais recorrentes: neste ano, aumentaram 212% em comparação com o mesmo período de 2023. Já as reclamações por negativas de cobertura subiram quase 33%.
Outros dados, obtidos pela deputada estadual de São Paulo, Andréa Werner, do PSB, corroboram o cenário. Ela mapeou quase mil denúncias contra os planos de saúde no estado desde 2023. Os cancelamentos unilaterais de contratos correspondem a 36% das reclamações.
A Amil e a Unimed são as principais denunciadas. As operadoras foram citadas em 26% e 21% das reclamações, respectivamente, segundo o levantamento da parlamentar. Ela levou os casos para o Ministério Público de São Paulo, que abriu seis inquéritos para investigar a ação das operadoras.
O problema aconteceu principalmente nos planos coletivos por adesão, que são destinados a grupos de uma mesma categoria profissional ou entidades de classe.
Essa modalidade é diferente dos planos empresariais, pagos pelo empregador. Contratados individualmente, os planos coletivos por adesão diferem dos planos individuais ou familiares porque não são regulamentados da mesma forma.
Eles têm cláusulas que permitem, por exemplo, o cancelamento por decisão da operadora, mesmo que o beneficiário esteja em tratamento e pagando o boleto mensalmente, o que é proibido nos planos individuais.
18 meses à espera de uma consulta
Heitor, hoje com oito anos, é nível dois do Transtorno do Espectro Autista. Isso significa que ele tem certo grau de independência, mas precisa de suporte para realizar determinadas tarefas.
A criança está há um ano e meio sem consulta com neuropediatra. Também nunca conseguiu vaga em uma clínica especializada.
Por dois anos, mesmo quando já tinha o plano de saúde, sua mãe Beatriz se esforçou para pagar uma terapia comportamental conhecida pela sigla ABA em uma clínica particular. O método ajuda a promover autonomia e aprendizagem a crianças neurodivergentes.
“Ele tinha acompanhamento de fonoaudiólogo, psicólogo e terapia ocupacional. Era uma hora por semana para cada especialidade”, disse a mãe.
Quando as contas apertaram, Beatriz recorreu à justiça para obrigar o convênio a disponibilizar as terapias. De acordo com a ordem judicial, seu filho deveria receber todas as terapias de que precisa como uma criança não-verbal – mas a liminar, segundo a mãe, está sendo cumprida apenas parcialmente.
Hoje, segundo Beatriz, Heitor faz apenas 30 minutos de sessão por semana, em grupo – foi o que o plano ofereceu. A mãe acredita que as crises do filho estão mais intensas e frequentes por causa disso.
“Eu tenho que achar uma maneira de ajudá-lo a se acalmar. Tento acolher no braço, deitar ele numa rede para balançar. É um desafio enorme”, me disse, pedindo desculpas por estar chorando. O filho teve uma crise na madrugada do dia em que ela me deu a entrevista.
Em nota, a Unimed Teresina justificou que a demanda por neuropediatras “cresce vertiginosamente e este fato pode resultar em períodos de espera prolongados”. Quanto às terapias, informou que “o tempo das sessões ocorre de acordo com a avaliação dos profissionais […] conforme a necessidade do paciente”.
A operadora ainda disse que não constatou “evidência de má qualidade assistencial” e se prontificou a agendar uma reunião com Beatriz para “garantir que o paciente receba todo o suporte adequado”.
‘Meu filho é um problema do qual eles querem se livrar’
Os dados da ANS mostram que as reclamações por rescisão unilateral de contrato de beneficiários em geral aumentaram 32% este ano. Entre eles estão idosos e crianças em internação domiciliar, que dependem de aparelhos para sobreviver.
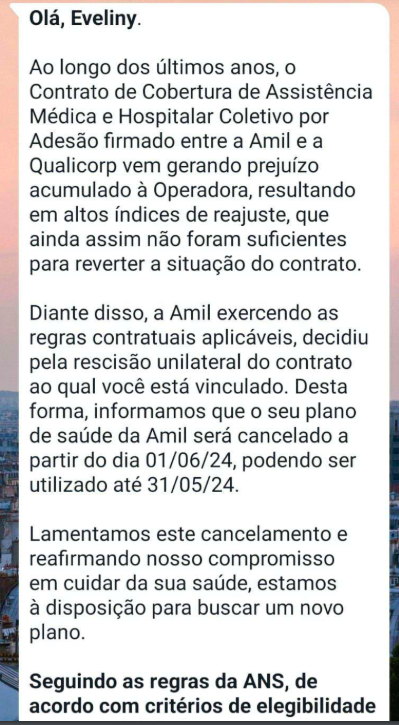
É o caso de Francisco, de três anos, filho de Eveliny Goulart. Ele tem Síndrome de Edwards, uma doença genética que causa má formação dos membros e anomalias cerebrais, além de problemas como cardiopatia e câncer de fígado.
Em 95% das gestações nesses casos, ocorrem abortos espontâneos. Apenas entre 5% e 10% dos bebês sobrevivem ao primeiro ano. Francisco é uma exceção. Após ficar os primeiros nove meses de vida em UTIs e fazer cinco cirurgias, ele passou para a internação domiciliar.
A criança não consegue fazer os movimentos de respiração sozinha e se alimenta por sonda. Também depende de uma máquina para aspirar a secreção das vias aéreas superiores, várias vezes ao dia. Às vezes, precisa de oxigênio, segundo me disse Eveliny.
Nada disso foi suficiente para impedir a Amil de cancelar o contrato de Francisco. No dia 30 de abril, a Qualicorp, administradora de planos coletivos por adesão, enviou um WhatsApp para Eveliny, informando que ele ficaria sem convênio por decisão da Amil. O motivo: prejuízo.
Na ANS, o número de reclamações de pessoas em home care, que tiveram contratos cancelados pelas operadoras, aumentou 91% este ano, comparando com o mesmo período do ano passado. Foram 21 denúncias somente nos primeiros cinco meses. Em 2023, foram 28 no ano todo.
LEIA TAMBÉM:
- Conheça três projetos de lei que podem mudar drasticamente seu plano de saúde
- Entrevista: 80% dos clientes de plano de saúde terão que recorrer ao SUS, diz pesquisadora
- Você pagou tratamentos de até R$ 760 mil para desembargadores que têm plano de saúde
A explicação das empresas para o descarte dessas pessoas não poderia ser mais transparente do que foi em uma nota emitida pela operadora em maio. Segundo a Amil, foi feito o cancelamento de um conjunto de contratos “que demonstram desequilíbrio extremo entre receita e despesa há pelo menos três anos”.
As centenas de cancelamentos de convênios, que só foram revertidas em um acordo com o presidente da Câmara Arthur Lira devido a má repercussão, eram uma bomba prestes a explodir, como explicou Lígia Bahia, doutora em saúde pública e professora da Universidade Federal do Rio de Janeiro.
Para Bahia, a falta de regulamentação dos planos coletivos por adesão facilita a prática da seleção de risco, porque permite que as operadoras cancelem contratos de forma unilateral. “As empresas podem fazer isso, porque esses planos não têm proteção. Eles ficaram em uma espécie de limbo das regras. E a ANS está muda”, disse Bahia.
Procurada, a ANS confirmou por e-mail que “é lícita a rescisão de contrato de plano coletivo com beneficiários em tratamento”. Mas ressaltou que “a operadora deverá arcar com todo o atendimento até a alta hospitalar”, assim como garantir a cobertura de “procedimentos autorizados na vigência do contrato”.
A agência também informou que “nenhum beneficiário pode ser impedido de adquirir plano de saúde em função da sua condição de saúde ou idade; não pode ter sua cobertura negada por qualquer condição; e, também, não pode haver exclusão de clientes pelas operadoras por esses mesmos motivos”.
Também por e-mail, a Associação Brasileira de Planos de Saúde, a Abramge, negou que fez seleção de risco de beneficiários autistas, em internação domiciliar ou idosos. “O que houve foi o anúncio do cancelamento de alguns contratos inteiros de planos coletivos por adesão”.
A entidade ainda alegou que respeitou “os trâmites necessários que proíbe o cancelamento durante a internação”. Mas não foi isso que aconteceu no caso de Francisco. Como advogada, Eveliny atua na defesa do próprio filho e teve que conseguir uma liminar para impedir o cancelamento.
Ela ainda luta diariamente por coisas pequenas, como luvas e seringas, que o plano de saúde não está fornecendo como deveria, segundo ela. Agora, a mãe também está com medo do aumento abusivo no preço do convênio.
“Meu filho é um problema do qual eles querem se livrar. Eu gostaria de ter oportunidade de ser apenas sua mãe, de pegá-lo no colo, cantar para ele. Mas, os problemas que o plano de saúde me impõe, impedem que eu viva a maternidade de forma plena, nesse tempo que Francisco ainda tem com a gente”, afirmou Eveliny.
Em nota, a Amil destacou que Francisco permanece com o seu plano de saúde ativo e reforçou que não houve cancelamento por conta de doença específica. A empresa afirmou que “manteve ativo o plano de saúde dos beneficiários internados ou submetidos a tratamento médico garantidor de sua sobrevivência”.
Só 1,8% das denúncias geraram multas
Segundo a deputada Andrea Werner, uma das maiores dificuldades é conseguir punição para as empresas, mesmo quando há denúncias graves e descumprimento de liminares judiciais. “As multas não fazem nem cócegas nas finanças das operadoras, porque são muito leves. Às vezes, elas preferem pagar do que cumprir a lei”, me disse a parlamentar.
De acordo com a ANS, a operadora que rescindir o contrato indevidamente pode ser multada em até R$ 80 mil. Em 2019, foram aplicadas apenas 229 multas por causa disso, o que corresponde a 1,5% das mais de 14 mil denúncias recebidas naquele ano.
De janeiro a maio de 2024, as operadoras foram multadas 142 vezes, enquanto as denúncias por cancelamento unilateral passaram de 7,6 mil no mesmo período, o que corresponde a 1,8%.
Werner acredita que existe um movimento coordenado das operadoras para aumentar as margens de lucro, por meio da seleção de risco dos clientes. “Querem atender só as pessoas que usam menos o convênio e, portanto, dão mais lucro. É o modelo de negócio perfeito para eles”, disse a deputada.
Segundo Lígia Bahia, a ANS, que deveria proibir essa prática, optou pela omissão completa. “É uma agência reguladora da saúde suplementar, que não cumpre seu papel. Parece um suicídio institucional”, afirmou.
Werner concorda. “Se a saúde suplementar fosse bem regulada, a gente não estaria passando tanta raiva, tanto desgosto. Não estaria nem debatendo isso”, disse.
Por e-mail, a ANS afirmou que o setor é composto por atores com interesses antagônicos. Por isso, “é natural que haja críticas e insatisfações de diferentes naturezas”.
Em sua defesa, a agência citou várias de suas ações, que protegem o consumidor, entre elas a atualização permanente da lista de coberturas obrigatórias pelos planos de saúde e a definição de prazos máximos de atendimento.
Enquanto a ANS é criticada por não cumprir seu papel de reguladora da saúde suplementar, o protagonismo é assumido pelo presidente da Câmara, Arthur Lira, do PP. Após as denúncias de cancelamento em massa de convênios ganharem repercussão, ele fez um acordo informal com as operadoras para que elas voltassem atrás no cancelamento dos planos.
Segundo a Abramge, o compromisso assumido com Lira está sendo seguido à risca. Ao menos até ele entender “o contexto do setor”, são “asseguradas coberturas aos beneficiários internados, em ciclos de terapias oncológicas e que realizam terapia para transtornos globais do desenvolvimento, incluindo o transtorno do espectro autista”, garantiu a entidade por e-mail. Porém, não há documento oficializando esse compromisso.
Também está nas mãos do presidente da Câmara a abertura da CPI dos Planos de Saúde, solicitada em junho de 2024 pelo deputado federal Áureo Ribeiro, do Solidariedade, com o apoio de 300 parlamentares.
Segundo Bahia, Lira é “uma pessoa dos planos de saúde”, que deve abafar o assunto, pelo menos neste ano de eleição. “Até onde a gente consegue ver, ele vai tirar o bode da sala”, acredita a especialista.
‘Planos de saúde afogam o SUS’
Os planos de saúde tiveram um lucro líquido de R$ 3,3 bilhões no primeiro trimestre de 2024, segundo o Painel Econômico-Financeiro da Saúde Suplementar, divulgado pela ANS. Os números contradizem a narrativa adotada pelas empresas de que estão amargando prejuízo.
Segundo a professora da UFRJ, as operadoras tentam confundir as pessoas com esse discurso, como se o orçamento de grandes grupos empresariais pudesse ser comparado com o orçamento doméstico. “Talvez elas tenham prejuízo operacional, mas lucram de verdade com investimentos internacionais, transações financeiras, fusões e expansões”, explicou.
Outro argumento criticado por Bahia e por Werner é de que os planos de saúde estão desafogando o SUS. Para elas, ocorre o contrário. “A saúde suplementar está falando para algumas pessoas que não as querem, mandando elas para o SUS. É o famoso: o lucro é para mim e o prejuízo é para o estado”, disse a deputada.
De acordo com Bahia, não se trata de defender o fim dos planos de saúde, mas de lutar para que o SUS inclua as classes médias de fato, deixando a saúde suplementar “apenas para os super ricos”. Afinal, só eles podem pagar por convênios chamados de primeira linha.
A especialista defende que o SUS não precede o privado, ele sucede – é um avanço. “Isso é muito difícil de entender, porque é contra intuitivo no Brasil. Parece que o sistema privado é sempre moderno, inovador e ético, mas não é. Vários países asiáticos estão indo em direção ao sistema universal. Nós é que estamos no passado” afirmou Bahia.
O seu futuro está sendo decidido longe dos palanques.
Enquanto Nikolas, Gayers, Michelles e Damares ensaiam seus discursos, quem realmente move o jogo político atua nas sombras: bilionários, ruralistas e líderes religiosos que usam a fé como moeda de troca para retomar ao poder em 2026.
Essas articulações não ganham manchete na grande mídia. Mas o Intercept está lá, expondo as alianças entre religião, dinheiro e autoritarismo — com coragem, independência e provas.
É por isso que sofremos processos da Universal e ataques da extrema direita.
E é por isso que não podemos parar.
Nosso jornalismo é sustentado por quem acredita que informação é poder.
Se o Intercept não abrir as cortinas, quem irá? É hora de #ApoiarEAgir para frear o avanço da extrema direita.










